Enjeu de santé publique, l’obésité engendre des complications métaboliques et cardiovasculaires. La chirurgie bariatrique est le principal traitement pour y remédier. Mais elle présente des risques, dont la survenue d’une dépendance à l’alcool.
Concernant près de 13% de la population mondiale, l’obésité est une épidémie qui ne cesse de prendre de l’ampleur. Pour répondre à cette problématique, et lorsque toutes les tentatives de rééquilibrage alimentaire ont échoué, la chirurgie bariatrique –ou chirurgie de l’obésité– est très souvent conseillé en cas d’obésité morbide. Sur le long terme, (en mois ou en années), des reprises de poids peuvent survenir. Souvent on peut constater que la personne opérée souffrait au préalable (et parfois depuis l’enfance) d’une addiction au sucre (ou sucre+gras, malbouffe), qui avait été occultée plus ou moins volontairement par le patient lui-même. Le désespoir, l’envie de l’opération de la dernière chance pousse à ce genre de dénie. Car il sait bien que s’il « avoue » ce qu’il croit être une faiblesse, la chirurgie lui sera refusée.
De la nourriture à l’alcool: un transfert de dépendance?
De la chirurgie bariatrique résulte une restriction alimentaire qui limite les crises d’hyperphagie ou de boulimie. En effet, les émotions négatives autrefois compensées par ce type de comportement et permettant, dans bien des cas, d’améliorer l’humeur du patient ne sont plus possibles une fois opéré. Le volume de l’estomac ne permet plus d’absorber une grande quantité d’aliments, et une autre source de compensation, comme l’alcool, peut alors être développée. Toutefois, le transfert de dépendance n’explique pas le risque variable selon les différentes techniques chirurgicales.
Une cause neurobiologique
L’alcool, à l’instar de la nourriture, stimule la sécrétion de dopamine, fameux «neurotransmetteur du plaisir». Une sécrétion qui augmente considérablement lors de crises d’hyperphagie et de consommation d’alcool. Ces dernières peuvent, pour les patients opérés, représenter une source alternative de plaisir à leurs anciens réflexes alimentaires, qui activaient de la même manière le système de récompense. De plus, pour stimuler ces circuits neurobiologiques du plaisir, une ingestion de nourriture ou d’alcool sans cesse plus importante est nécessaire, et contribue ainsi à l’installation de la dépendance.
D’où vient l’addiction…
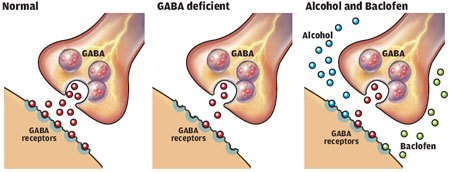
L’acide amino-butyrique (GABA) est le principal neurotransmetteur inhibiteur du système nerveux central. Il semble intervenir dans de nombreux processus physiologiques comme le sommeil ou la mémoire.
Son rôle parait central dans les addictions. Le GABA peut en particulier inhiber l’activité tonique dopaminergique dans l’aire tegmentale ventrale et le noyau accumbens.
Les récepteurs GABAergiques
Ils sont essentiellement de deux types, ayant des fonctions différentes, les récepteurs GABAA et GABAB. Le récepteur GABAA est le plus répandu et le mieux connu. Il est formé de cinq sous unités, comprenant des sites de fixation, notamment pour les benzodiazépines, les barbituriques, ou l’alcool. Son action est rapide en régulant l’ouverture d’un canal chlorique.
Ce récepteur semble jouer un rôle important dans le développement d’une tolérance physiologique à l’alcool. En effet, la consommation chronique de boissons alcoolisées peut à la longue, diminuer l’affinité du récepteur à l’éthanol et donc causer une certaine tolérance: la même quantité d’éthanol causerait des effets moindres.
Le récepteur GABA B est un hétéro-dimère, constitué de deux sous-unités et présentant deux isoformes se différenciant par leur fonction et leur localisation pré ou postsynaptiques. Ces deux populations de récepteurs sont largement distribuées dans le système nerveux central et dans les terminaisons périphériques autonomes.
Le baclofène agit, comme le GABA, en agoniste du récepteur GABA B. Or ce récepteur est porté notamment par les neurones qui libèrent la noradrénaline, la sérotonine et la dopamine. Ces neuromédiateurs sont fortement impliqués dans le circuit de la récompense. Une augmentation de la libération de dopamine dans ce circuit correspond à une sensation de satisfaction.
Renseignez vous dans ce groupe FB https://www.facebook.com/groups/1745091789058575/permalink/2789494307951646/?comment_id=2814758665425210 ou en me contactant
Les drogues, amphétamine, cocaïne, héroïne, etc., mais aussi l’alcool, ou le sucre augmentent les quantités de dopamine dans les aires cérébrales du circuit de la récompense.
En inhibant les neurones qui libèrent la dopamine, le baclofène diminue la motivation à s’auto-administrer drogues, nicotine, alcool et sucre.
La capacité du baclofène à diminuer l’intérêt pour les drogues a été démontrée chez l’animal à partir des années 1980.
Autre piste…
Autre piste métabolique dans le cas du bypass RYGB, la modification du fonctionnement de plusieurs hormones gastro-intestinales (ghreline, peptide 1) qui influencent les sensations de faim et de satiété, et semblent aussi avoir un impact sur la consommation d’alcool. Le rôle joué par ces hormones dans le développement de la dépendance n’est cependant pas clairement défini.
Selon les profils, différentes opérations peuvent être proposées, dont les précautions postopératoires restent toutefois nombreuses. Parmi les risques recensés, il a récemment été découvert un risque accru de dépendance à l’alcool. Le bypass gastrique en Y selon Roux (RYGB) est l’intervention qui présente le plus de risques de développer ce trouble. En effet, selon une étude américaine, l’absorption d’alcool serait, dans ce cas, non seulement deux fois plus rapide mais le niveau d’alcoolémie serait en plus triplé. Une autre étude montre que l’augmentation de la prévalence de problèmes liés à l’alcool augmente de 10% au cours des sept années qui suivent la réalisation d’un bypass gastrique.
Bypass, sleeve, anneau gastrique: un risque variable
Parmi les opérations de chirurgie bariatrique, le bypass gastrique en Y (RYGB) est la plus pratiquée en Suisse, suivie de la gastrectomie en manchon. L’anneau gastrique a, quant à lui, été progressivement délaissé à cause de complications postopératoires plus fréquentes.
Une récente étude a montré que l’augmentation significative de dépendance à l’alcool n’était vérifiable qu’à partir de la deuxième année suivant l’intervention, et qu’elle n’existait pas en cas d’anneau gastrique. Les patients ayant subi un bypass RYGB ont cependant trois fois plus de risques de développer une telle dépendance. En cause, l’impact des différentes techniques sur le métabolisme de l’alcool qui, dans le cas du RYGB, suscite notamment une absorption plus rapide et une concentration plus importante de l’alcool, résultant à son tour à une sensation d’ivresse plus rapide et plus importante.
Se soigner devient alors une évidence, pour pouvoir profiter en toute sérénité et de façon pérenne des bénéfices de l'opération.



